肾的功能解剖
肾实质
- 皮质:位于表层,富含血管,主要由肾小体和肾小管构成
- 髓质:位于深部,血管较少,由多个圆锥形的实体肾椎体构成
肾单位
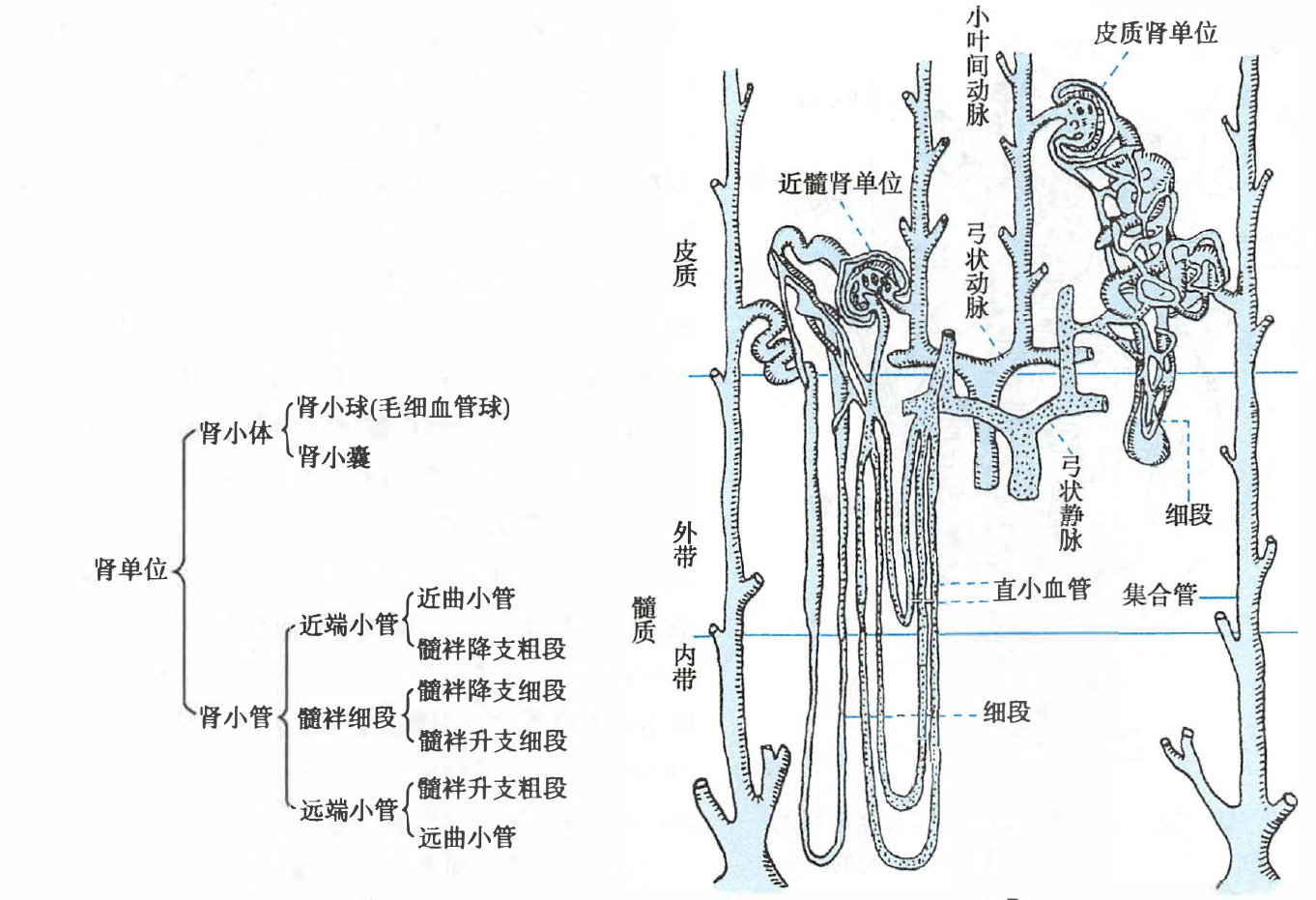
肾单位示意图
每个肾脏含有 80万–100万 个肾单位,肾单位是肾脏的基本功能单位。
皮质肾单位与近髓肾单位比较
| 皮质肾单位 | 近髓肾单位 | |
|---|---|---|
| 肾单位总数占比 | 85%–90% | 10%–15% |
| 主要功能 | 滤过、重吸收 | 尿液的浓缩和稀释 |
| 肾小球体积 | 较小 | 较大 |
| 肾小球位置 | 皮质外 2/3 | 位于皮质层靠近髓质的位置 |
| 髓袢深度达 | 皮质或外髓部 | 内髓部(有的可达肾乳头) |
| 小动脉口径 | 入球:出球 = 2:1 | 无明显差异 |
| 出球小动脉分支 | 肾小管周围毛细血管网 | 肾小管周围毛细血管网、直小血管 |
| 球旁器 | 有 | 无 |
集合管
集合管与远曲小管相连,不属于肾单位。每个肾脏约有 250 个集合管,每个集合管与约 4000 个肾单位的远曲小管相连,收集其转运过来的尿液,在尿液浓缩过程中起重要作用。
球旁器
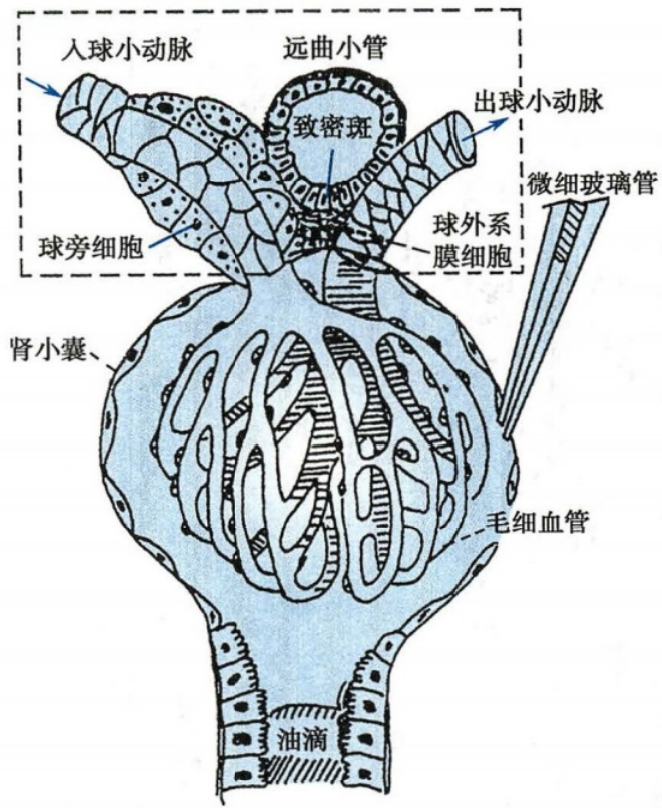
球旁器
- 组成:
- 球旁细胞/颗粒细胞:入球小动脉管壁中一些特殊分化的平滑肌细胞,细胞内含内分泌颗粒,能合成、储存和释放肾素。
- 致密斑:能感受小管液中 NaCl 含量的变化,将信息传递至邻近的球旁细胞,调节肾素分泌,从而调节尿量的生成
- 管-球反馈:高蛋白饮食、糖尿病等情况下会造成超滤过。
- 球外系膜细胞:具有吞噬和收缩等功能。
- 分布特点:主要分布在皮质肾单位,因而皮质肾单位含肾素较多,而近髓肾单位几乎不含肾素。
滤过膜
滤过膜的三层结构
| 结构(从内到外) | 机械屏障(直径) | 主要物质 | 电荷 |
|---|---|---|---|
| 毛细血管内皮细胞 | 70–90 nm(窗孔) | 细胞表面有带负电的糖蛋白 | 负 |
| 毛细血管基膜 | 2–8 nm(多角形网孔) | Ⅳ 型胶原、层粘连蛋白、蛋白多糖 | 负 |
| 足细胞/肾小囊上皮细胞 | 4–11 nm(在滤过裂隙膜上) | 裂孔素 |
裂孔素(nephrin)是足细胞裂隙膜的主要蛋白成分,作用是阻止蛋白质的漏出,缺乏时可出现蛋白尿。
物质通过滤过膜的能力
- 物质分子大小(分子有效半径):滤过膜三层结构中毛细血管基膜上的孔径最小(主要机械屏障),为 2–8 nm
- < 2.0 nm:可自由滤过,如葡萄糖
- 2.0–4.2nm:随着有效半径增加,滤过量逐渐降低
- > 4.2 nm:不能滤过,如红细胞、大多数蛋白质
- 物质所带电荷
- 负电荷:较难滤过,如血浆白蛋白、右旋糖酐
- 正电荷:较易通过
肾脏的神经支配
- 交感神经:
- 节前纤维:进入腹腔神经节和主动脉、肾动脉部的神经节
- 节后纤维:与肾动脉伴行,支配肾动脉、肾小管和球旁细胞
- 递质:
- 去甲肾上腺素,可调节肾血流量、肾小球滤过率、肾小管的重吸收、肾素的释放
- 少量纤维释放多巴胺,可引起肾血管的舒张
- 递质:
- 一般认为无副交感神经末梢分布
肾脏的血液供应及肾血流量特点
- 有两套毛细血管床:
- 肾小球毛细血管网:血压较高,有利于肾小球毛细血管中血浆快速滤过
- 管周毛细血管:血压低、胶体渗透压高,有利于肾小管的重吸收
- 近髓肾单位的出球小动脉进一步分支形成两种小血管:
- 肾小管周围毛细血管网
- 直小血管:对髓质高渗状态的维持起重要作用
肾血流量的特点及其调节
- 机体供血量最丰富的器官:约为 1200 ml/min,相当于心输出量的 20%–25%
- 不同部位供血不均:94% 供应肾皮质;5% 供应外髓部;不到 1% 供应内髓部
尿血流量的自身调节
人体在安静时,当肾动脉灌注压在某一范围内(70–180 mmHg)变动时,肾血流量基本保持不变。肾血流量经自身调节而保持相对稳定,使肾小球滤过率在此血压范围内保持相对稳定(调节目的),机体对钠、水和其他物质的排泄不会因血压的波动而发生较大的变化,这对肾脏的尿生成功能具有重要意义。
肌源学说
- 肌源学说认为肾血流量的自身调节是由肾脏小动脉血管平滑肌的特性决定的。
- 灌注压升高 → 入球小动脉血管平滑肌紧张性增高 → 激活机械门控 Ca2+ 通道 → Ca2+ 内流增多 → 血管平滑肌收缩 → 血流阻力增大
管-球反馈
管-球反馈学说认为小管液流量的变化影响肾血流量和肾小球滤过率。
- 球 → 管:肾血流量或肾小球滤过率下降 → 小管液流速变慢 → 髓袢升支 NaCl 重吸收增加 → 远曲小管致密斑处 NaCl 浓度降低。
- 管 → 球:致密斑将信息反馈至肾小球,最终使肾小管滤过率升高。
- 舒张入球小动脉,降低入球小动脉阻力,增加肾小球毛细血管静水压;
- 增加球旁细胞释放肾素,激活肾素-血管紧张素系统,Ang Ⅱ 释放增多,选择性使出球小动脉收缩,增加肾小球毛细血管静水压。
反之,肾小球滤过率升高时,通过相同的途径收缩入球小动脉和降低 Ang Ⅱ 的分泌,使肾小球滤过率下降。
糖尿病患者滤过增加
糖尿病肾病 Ⅰ 期时,小管液葡萄糖增加,葡萄糖通过 Na+-葡萄糖同向转运体重吸收也相应增加,导致小管液中 NaCl 浓度降低 ,通过管-球反馈机制使肾小球滤过率增加。
神经和体液调节
- 神经调节:交感神经兴奋,肾血管强烈收缩,肾血流量减少
- 体液调节:肾脏局部产生的腺苷、NO 和前列腺素等(可能参与球-管反馈)以及一些激素。
- 血管收缩:
- 腺苷:腺苷作用于 A1 受体使入球小动脉收缩(和冠脉相反),作用于 A2 受体则扩张出球小动脉,可引起肾小球滤过率降低。
- 去甲肾上腺素、肾上腺素、血管升压素、血管紧张素 Ⅱ、内皮素
- 血管舒张:PGI2、PGE2、NO、缓激肽
- 血管收缩:
- 其他因素对肾血流量的调节:
- 高蛋白摄入:1-2 小时内,可使肾血流量和肾小球滤过率增加 20%–30%
- 糖尿病患者严重高血糖:肾血流量和肾小球滤过率增加